Nguyên nhân và phương pháp điều trị hạ canxi máu ở trẻ em
Hạ canxi máu là tình trạng bệnh lý khi nồng độ ion canxi trong máu giảm dưới ngưỡng sinh lý (Đơn vị 1 mg/dl = 0,25 mmol/L).
Tiêu chuẩn xác định hạ canxi máu khác nhau ở trẻ sơ sinh (phụ thuộc vào tuổi thai và tuổi sau sinh) và trẻ nhỏ.
Hạ canxi được xác định khi:
+ Trẻ nhỏ: Canxi toàn phần trong máu < 2,1 mmol/L (8,5 mg/dL).
+ Trẻ sơ sinh đủ tháng: Canxi toàn phần trong máu < 2 mmol/L (8 mg/dL) hoặc Canxi ion trong máu < 1,1 mmol/L (4,4 mg/dL).
+ Trẻ đẻ non (cân nặng khi sinh thấp hơn 1500g): Canxi toàn phần trong máu < 1,75 mmol/L (7 mg/dL). Triệu chứng lâm sàng thường xuất hiện khi nồng độ Canxi ion trong máu dưới 0,8 – 0,9 mmol/L.
Các cơ quan tham gia điều hòa nống độ canxi máu: Tuyến cận giáp, thận, ruột non và xương.
MỤC LỤC
1. Nguyên nhân

Nguyên nhân hạ canxi máu
1.1 Sơ sinh
- Nguyên nhân do mẹ
+ Thiếu vitamin D
+ Đái tháo đường
+ Nhiễm độc thai nghén
+ Chế độ ăn thừa alkalin sulfat và Magie sulfat
+ Sử dụng thuốc chống động kinh
+ Cường tuyến cận giáp
- Nguyên nhân do con
+ Cân nặng khi sinh thấp (đẻ non, thai chậm phát triển trong tử cung)
+ Ngạt sơ sinh, nhiễm khuẩn huyết, mắc bệnh nặng
+ Tăng bilirubin máu, liệu pháp chiếu đèn, thay máu
+ Hạ Magie máu, tăng Magie máu
+ Suy thận cấp, suy thận mạn
+ Dinh dưỡng/Thuốc: Chế độ thừa phosphate, axit béo, phytates, truyền TM bicarbonate, truyền các sản phẩm máu chứa citrate, thuốc chống động kinh, kháng sinh nhóm aminoglycoside.
+ Suy tuyến cận giáp
+ Thiếu vitamin D, kháng vitamin D
+ Bệnh xương hóa đá type II
1.2 Suy tuyến cận giáp
1.2.1 Di truyền
- Suy cận giáp thoáng qua thời kỳ sơ sinh
- Suy cận giáp di truyền
+ Suy cận giáp đơn độc có tính chất gia đình
+ Hội chứng DiGeogre (TBX1)
+ Hội chứng Sanjad-Skati – Hội chứng HRD (lùn, chậm phát triển, bất thường hình thái),
+ Hội chứng Kenny-Caffey 1 (lùn, hẹp trung thất) (TBCE)
+ Hội chứng Barakat – Hội chứng HDR (điếc thần kinh, loạn sản thận) (GATA3)
+ Phù bạch huyết – suy cận giáp – bệnh lý thận, điếc thần kinh
+ Rối loạn axit béo ti thể (Kearns-Sayre, Pearson, MELAS)
- Không nhạy cảm PTH
+ Loạn sản sụn Blomstrand (PTHR1)
+ Giả suy cận giáp type IA (GNAS), giả suy cận giáp type IB, IC, II, suy tuyến cận giáp giả (PPHP)
+ Bệnh Acrodysostosis với kháng hormone (PRKAR1A)
+ Hạ Magie máu
- Đột biến tăng hoạt hóa receptor nhận cảm Canxi (CaSR)
+ Tự phát
+ Đột biến gen trội (đột biến đơn vị α11 của protein G)
1.2.2 Mắc phải
- Hội chứng tự miễn nhiều tuyến nội tiết type I (đột biến gen AIRE)
- Kháng thể hoạt hóa receptor nhận cảm Canxi (CaSR)
- Tổn thương sau phẫu thuật, sau xạ trị
- Nhiễm sắt (Thalassemia, thừa sắt di truyền – Hemochromatosis) hoặc bệnh lắng động đồng (Bệnh Wilson), viêm mô hạt, bệnh lý tăng sinh ác tính, amyloidosis, sarcoidosis
- Mẹ cường cận giáp
- Hạ Magie máu/tăng Magie máu
1.3 Thiếu vitamin D
1.4 Các nguyên nhân khác
1.4.1 Thiếu canxi
- Suy dinh dưỡng
- Tăng canxi niệu
1.4.2 Rối loạn chuyển hóa Magie
- Hạ Magie bẩm sinh
- Mắc phải
+ Suy thận cấp
+ Bệnh ruột viêm mạn tính, phẫu thuật cắt bỏ 1 đoạn ruột
+ Thuốc lợi tiểu
1.4.3 Tăng phosphate máu
- Suy thận
- Bổ sung phosphate (tĩnh mạch, uống, thụt)
- Hội chứng ly giải u
- Tổn thương cơ (chấn thương, tiêu cơ vân)
1.4.4 Khác
- Hạ protein máu
- Tăng thông khí
- Thuốc: Furosemide, aminoglycosides, bisphosphonates, calcitonin, chống động kinh, ketoconazole, hóa chất điều trị ung thư (plicamycin, asparaginase, cisplatin, cytosine arabinose, doxorubicin), sản phẩm máu chứa citrate.
- Hội chứng xương đói
- Bệnh cấp tính nặng: nhiễm khuẩn huyết, viêm tụy cấp, shock nhiễm độc
- Bệnh axit hữu cơ máu: propionic, methylmalonic, íovaleric
2. Lâm sàng
Hạ canxi máu có thể không, ít hoặc có biểu hiện lâm sàng đa dạng.
Hạ canxi máu cấp thường biểu hiện triệu chứng co cứng cơ, co giật, phù dây thần kinh thị giác.
Hạ canxi máu mạn thường biểu hiện các triệu chứng như thay đổi ngoại bì và răng, đục thủy tinh thể, lắng đọng canxi ở nhân nền của não, hội chứng ngoại tháp.
2.1 Hạ canxi máu cấp tính
Triệu chứng thần kinh
+ Chứng dị cảm (Quanh miệng, các chi)
+ Chứng giật cơ
+ Dấu bàn đạp (Carpopedal spasm)
+ Dấu hiệu Chvostek (Gõ lên dây thần kinh mặt ngay ở trên gò má thì thấy miệng của bệnh nhân co giật tự phát nhẹ - không gặp trong hạ canxi máu mạn tính)
+ Dấu hiệu Trousseau (Đo huyết áp ở cánh tay và duy trị áp lực cao hơn huyết áp tâm thu 20 mmHg trong vòng 3 phút. Dấu hiệu dương tính khi cổ tay gập lại, khớp bàn – ngón gập lại, ngón tay cái gập lại trong khi các ngón khác ở tư thế duỗi)
+ Co giật
+ Co thắt thanh quản
+ Co thắt phế quản
- Triệu chứng tim mạch
+ Khoảng QT kéo dài
+ Hạ huyết áp
+ Suy tim
+ Rối loạn nhịp
+ Phù dây thần kinh thị
2.2 Hạ canxi máu mạn tính
- Lắng đọng canxi (nhân nền)
- Dấu hiệu ngoại tháp
- Hội chứng Parkinson
- Giảm trí nhớ, sa sút trí tuệ
- Đục thủy tinh thể dưới bao
- Bất thường răng
- Da khô
3. Chẩn đoán
3.1 Chẩn đoán xác định
Xét nghiệm nồng độ canxi toàn phần và canxi ion đồng thời cùng albumin máu và khí máu. Lặp lại xét nghiệm để khẳng định chẩn đoán.
Điều chỉnh nồng độ canxi: Nồng độ canxi có thể thay đổi trong trường hợp giảm albumin máu và/hoặc kiểm chuyển hóa. Cần điều chỉnh nồng độ canxi để xác định chẩn đoán:
+ Hạ albumin máu: Làm giảm lượng canxi toàn phần, trong khi nồng độ canxi ion ở mức bình thường. Cộng thêm 0,2 mmol/L (0,8 mg/dL) vào nồng độ canxi toàn phần cho mỗi 10 g/L (1,0 g/dL) giảm albumin khi nồng độ albumin dưới 40 g/L (4,0 g/dL).
(*Chú ý: Công thức điều chỉnh canxi máu chỉ mang tính chất tương đối và sự điều chỉnh ít có giá trị ở nhóm bệnh nhân mắc bệnh nặng hoặc bệnh nhân có bệnh thận mạn tính giai đoạn tiến triển)
+ Kiềm chuyển hóa: Làm tăng lượng canxi gắn với protein. Trong trường hợp này, sử dụng nồng độ canxi ion để chẩn đoán.
3.2 Chẩn đoán nguyên nhân
Chẩn đoán nguyên nhân dựa trên triệu chứng lâm sàng và các xét nghiệm cận lâm sàng.
3.2.1 Lâm sàng
- Khai thác tiền sử bệnh nhân: Bệnh thận, bệnh lý tuyến cận giáp, phẫu thuật tuyến giáp,…
- Tiền sử gia đình: Hạ Hạ canxi máu có tính chất gia đình, hội chứng giả suy tuyến cận giáp,…
- Tiền sử dùng thuốc: Thuốc ức chế tiêu xương (biphossphonate, calcitonin, denosumab), cinacalcet, thuốc tạo phức với canxi (EDTA, citrate, phosphate), Foscarnet, thuốc cản quang chứa gadolinium, phenytoin, ngộ độc Fluor.
- Triệu chứng lâm sàng phụ thuộc vào nguyên nhân gây hạ canxi máu.
3.2.2 Xét nghiệm
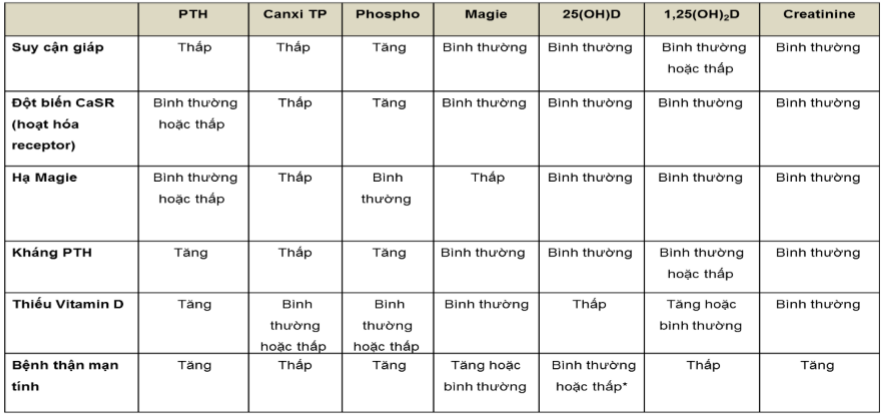
(*Phụ thuộc vào tình trạng dinh dưỡng của bệnh nhân)
4. Điều trị
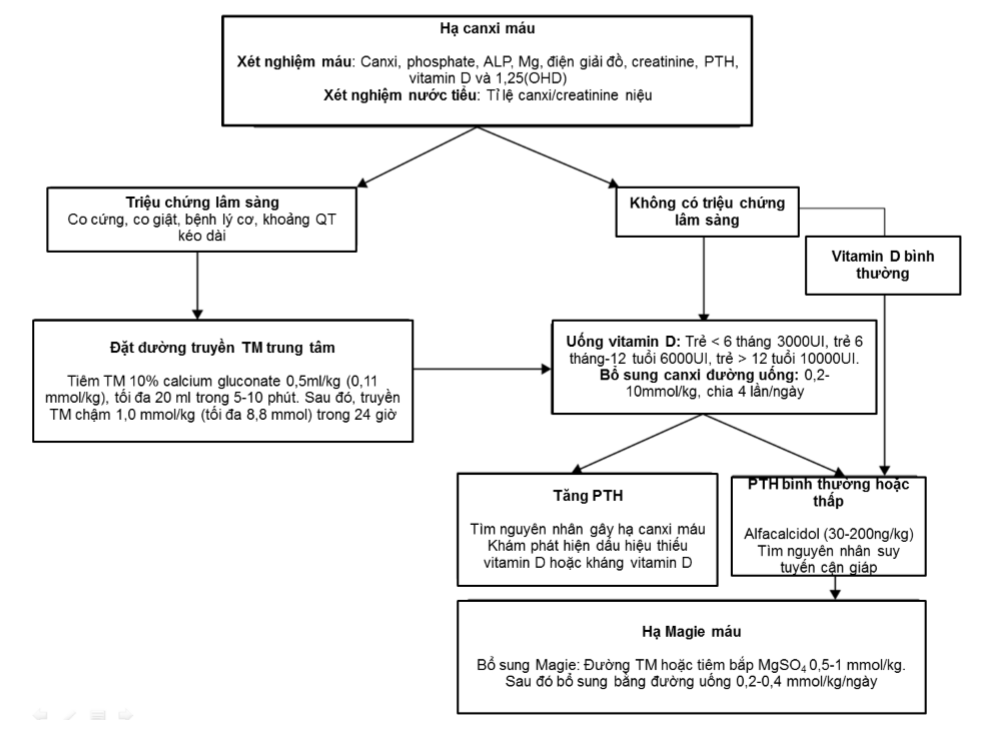
Những chú ý khi điều trị bệnh nhân hạ canxi máu:
- Bệnh nhân hạ canxi máu nặng có biểu hiện triệu chứng lâm sàng cần được chỉ định canxi tĩnh mạch. Khuyến cáo sử dụng canxi đường tĩnh mạch cho trẻ không có triệu chứng nhưng nồng độ canxi máu giảm nhanh (Canxi toàn phần ≤1,9 mmol/L (≤7,5 mg/dL) hoặc Canxi ion ≤ 0,8 mmol/L (≤3 mg/dL).
- Canxi đường tĩnh mạch được chỉ định phòng hạ canxi cấp ở bệnh nhân có triệu chứng hạ canxi nhẹ hoặc bệnh nhân hạ canxi mạn khó hấp thu canxi bằng đường uống (do suy cận giáp), hoặc bệnh nhân sau những phẫu thuật nặng.
- Hạn chế và cân nhắc sử dụng canxi đường tĩnh mạch ở bệnh nhân không có triệu chứng kèm theo giảm chức năng thận, trong đó điều chỉnh tăng phosphate và nồng độ 1,25(OH)D là mục tiêu ưu tiêu điều trị.
- Chỉ định bổ sung canxi đường uống cho bệnh nhân có triệu chứng dị cảm thần kinh và nồng độ canxi toàn phần > 1,9 mmol/L (7,5mg/dL) hoặc nồng độ canxi ion > 0,8 mmol/L (3,0 mg/dL). Nếu triệu chứng không cải thiện, bổ sung canxi đường tĩnh mạch.
- Điều chỉnh hạ Magie máu trước ở những bệnh nhân có tình trạng hạ canxi máu đi kèm hạ Magie máu.
- Trong hầu hết các trường hợp, bổ sung canxi chỉ có tác dụng tạm thời.
Cần điều trị theo từng nguyên nhân cụ thể.
5. Phòng bệnh
Phụ nữ trong độ tuổi sinh đẻ và phụ nữ khi mang thai cần cung cấp thêm 600 IU/ ngày.
Trẻ sơ sinh cần bổ sung vitamin D 400 UI/ ngày, và thêm ít nhất 500 mg canxi nguyên tố/ ngày đối với trẻ nhỏ và thanh thiếu niên.
TÀI LIỆU THAM KHẢO
Root AW, Adiamon JR FB: Disorders of mineral homeostasis in children and abdolescents. Pediatric endocrinology, ed 4, Philadelphia, 2014. Elsevier, Table 18-2A, p. 739.
Robert M.K., et al. (2016). Nelson textbook of Pediatrics (20th Edition).
David Goltzman. Clinical manifestations of hypocalcemia/Diagnostic approach to hypocalcemia/Treatment of hypocalcemia. Uptodate (last update Jul 17, 2020).
Munns C.F., Shaw N., Kiely M., et al. (2016). Global Consensus Recommendations on Prevention and Management of Nutritional Rickets. J Clin Endocrinol Metab, 101(2), 394–415.
Mehul T. Dattani, Charles G.D. Brook. (2020). Brook‘s clinical pediatric endocrinology (7th Edition).
"Hướng dẫn chẩn đoán và điều trị bệnh trẻ em (cập nhật 2020)", BV Nhi Trung Ương
Anh chị có thể inbox Pan Happy hoặc liên hệ qua hotline zalo 0964821468 để được hướng dẫn dinh dưỡng cho mẹ và bé khỏe nha ạ.












